Denna publikation publicerades för mer än 5 år sedan. Kunskapen kan ha förändrats genom att ny forskning tillkommit och att den visar på andra resultat. Det är dock mindre troligt att resultat med starkt vetenskapligt stöd förändras, även om nya studier tillkommer.
Övertrycksandning (PAP) vid sömnapné hos vuxna
Övertrycksandning kan förebygga allvarliga hjärt-kärlhändelser hos personer med andningsuppehåll under sömnen på grund av trånga eller tilltäppta andningsvägar, så kallad obstruktiv sömnapné. En viktig förutsättning är förmodligen att andningssystemet används mer än fyra timmar per natt. Det finns däremot inte studieresultat som visar att övertrycksandning minskar risken hos patienter med så kallad central sömnapné. Det konstaterar SBU som granskat en australiensk forskningsöversikt i ämnet.
Är du patient/anhörig? Har du frågor om egna eller anhörigas sjukdomar – kontakta din vårdgivare eller handläggare.
Inledning
Det finns två huvudtyper av sömnapné, obstruktiv respektive central sömnapné. För båda typerna av sömnapné kan behandling med övertrycksandning (se Faktaruta 4) komma ifråga.
Vid obstruktiv sömnapné (OSA) förekommer upprepade andningsuppehåll (apnéer) under sömn på grund av ofri övre luftväg. Följden blir nedsatt syresättning i blodet och frisättning av stresshormoner. De patienter som söker sjukvård snarkar och är i allmänhet dagtrötta. Personer med obstruktiv sömnapné har en ökad förekomst av hjärt-kärlsjukdom i form av stroke, förmaksflimmer, högt blodtryck och kranskärlsjukdom.
Behandling med kontinuerlig övertrycksandning (”continous positive airway pressure, CPAP”) under minst fyra timmar per natt används vid andningsuppehåll och förekommande dagtrötthet. Patienter med svår sömnapné och besvärande dagtrötthet har ofta hög följsamhet till behandlingen medan de som har lindrig sömnapné eller ingen dagtrötthet har sämre följsamhet.
Central sömnapné (CSA) kan bero på olika orsaker som störd andningsreglering i hjärnan, direkta läkemedelseffekter eller nedsatt hjärtfunktion. Patienter med CSA brukar inte snarka och dagtrötthet är mer sällsynt.
Servoventilator (adaptiv servo-ventilation, ASV) är en icke-invasiv ventilator som kompenserar för centrala apnéer med servo-kontrollerat tryckunderstöd under inandning och positivt luftvägstryck under utandning.
Här sammanfattar och kommenterar SBU en systematisk litteraturöversikt från 2017. Översikten har undersökt hur PAP (CPAP eller ASV) i en patientgrupp med central eller obstruktiv sömnapné påverkar risken för allvarliga hjärt-kärlhändelser och död.
Kommenterad rapport
Yu J, et al. Association of positive airway pressure with cardiovascular events and death in adults with sleep apnea. Systematic review and meta-analysis. JAMA 2017;318(2):156-66.
Publicerad: Juli 2017 Senaste sökning: Mars 2017
SBU:s sammanfattning
Den systematiska översikten har studerat effekten av PAP-behandling vid obstruktiv och central sömnapné. En svaghet hos översikten är att det är väsentliga skillnader mellan de olika studiernas försöksdeltagare.
Översikten fokuserar på resultat för övertrycksandning vid obstruktiv eller central sömnapné sammantaget, trots att det är två helt olika sjukdomar med olika orsaker, behandlingsstrategier och konsekvenser. Möjligheten till specifika slutsatser för respektive apnédiagnos är därför begränsad. Översiktens författare visar enligt de primära utfallsmåtten att PAP-behandling inte resulterar i en bättre överlevnad eller minskad risk för allvarliga kardiovaskulära händelser för den samlade patientgruppen som har antingen obstruktiv eller central sömnapné.
Behandling med ASV kan leda till mer skada än nytta och innebära avsevärd risk hos hjärtsviktspatienter med kraftigt reducerad pumpfunktion (≤45 % ejektionsfraktion) och huvudsakligen central sömnapné. Detta ligger i linje med ett uttalande från European Respiratory Society och arbetet i en europeisk multinationell arbetsgrupp [1] som anger att ASV är kontraindicerat i denna patientgrupp.
SBU:s kommentar
- Personer som ingår i de studier som inkluderades i den systematiska översikten skiljer sig i flera hänseenden från de svenska patienter som idag får CPAP som behandling mot obstruktiv sömnapné (kvalitetsregister SWEDEVOX och SESAR). Graden av sömnapné* och dagtrötthet** är mer uttalad hos patienter i Sverige. Personer med svår sömnapné och dagtrötthet, det vill säga de som har stark indikation för CPAP har i många studier exkluderas, vilket kan ha bidragit till en generellt låg användning (mindre än fyra timmar) av CPAP i de ingående studierna. Uppföljningstiderna var förhållandevis korta för att utvärdera förekomsten av hjärt-kärlkomplikationer i relation till behandling av övertrycksandning. I sex av studierna varierade uppföljningstiden (median) mellan 6 månader och cirka 2 år. I fyra publikationer var uppföljningstiden cirka 4 år.
- Två studier undersökte effekt av CPAP och ASV vid central sömnapné hos patienter med hjärtsvikt och kraftigt reducerad pumpfunktion [2,3]. I studien där ASV användes hade patienterna en ökad kardiovaskulär och total dödlighet [2]. Den andra studien som undersökte effekt av CPAP avbröts i förtid på grund av tecken till en möjlig ökad dödlighet efter initiering av CPAP-terapi, generell lågt antal dödsfall och därmed bristande statistisk styrka [3]. I slutrapporten fann man dock ingen skillnad i dödlighet med CPAP respektive placebo. Tillsammans talar dessa studier starkt emot användandet av CPAP eller ASV vid central sömnapné hos patienter med kraftigt reducerad pumpfunktion (ejektionsfraktion ≤45 %).
- Översikten redovisar att risken för kardiovaskulära händelser är lägre i gruppen patienter med obstruktiv sömnapné som använder CPAP mer än fyra timmar per dygn, vilken är rekommenderad minsta behandlingstid. Resultaten baseras på subgruppsanalyser.
- Det finns ett behov av forskning om effekten av CPAP-behandling efter stroke. En av studierna visade en minskad kardiovaskulär mortalitet av CPAP-behandling av strokepatienter med obstruktiv sömnapné [4] vilket även har rapporterats tidigare [5].
- Särskild försiktighet behöver iakttas vid behandling av patienter med nedsatt pumpfunktion där både obstruktiva och centrala andningsstörningar förekommer.
*AHI 35,5 i Sverige, AHI 29 i SAFE-studie.
**ESS-score 10,3 i Sverige, 7,4 i SAFE-studien eller 5.5 i RICCADSA-studien.
Sammanfattning av originalrapporten
Den systematiska översikten sammanfattar resultaten från tio randomiserade kontrollerade studier (RCT) som har utvärderat förekomsten av allvarliga kardiovaskulära händelser efter PAP-behandling, CPAP eller ASV, jämfört med ingen behandling eller ”PAP-sham” (låtsasbehandling) hos vuxna med obstruktiv sömnapné (OSA) eller central sömnapné (CSA).
Gällande obstruktiv sömnapné är åtta studier inkluderade, varav fyra studier har inkluderat patienter med hjärtkärlsjukdom och en med äldre patienter över 65 år (medelålder 71 år). De flesta studierna exkluderade personer med dagtrötthet. I sex av de åtta studierna hade majoriteten av patienterna en låg följsamhet till användning av CPAP. Totalt var 7 266 patienter inkluderade (5 683 OSA och 1 583 CSA). Studiepopulationerna varierade från 83 till 2 717 deltagare och uppföljningstiden (median) varierade stort från 6 till 68 månader.
Litteratursökningen omfattade publikationer till och med juli 2017. En av studierna är från 2005, resterande nio är publicerade under 2010 eller senare. Sju av studierna är multicenterstudier.
Diagnosen sömnapné ställdes med polysomnografi i tre studier, med polygrafi i fem och med pulsoximetri i en av studierna (se Faktaruta 3). Behandlingstiden per dygn varierade i genomsnitt mellan 1,4 timmar till 6,6 timmar. I en av studierna var patienter och personal blindade för interventionen. I nio av studierna var utvärderingen blindad gällande kardiovaskulärt utfall. De primära utfallsmåtten var allvarliga kardiovaskulära händelser (kardiovaskulär död, stroke och akut koronart syndrom som till exempel akut hjärtinfarkt) samt allvarlig kardiovaskulär händelse i form av inläggning på grund av instabil kärlkramp.
Några studier rapporterade också sekundära utfallsmått som förändringar i blodtryck, ”body mass index”, blodfetter, blodglukos, HbA1c och mått på livskvalitet med olika utvärderingsinstrument som Epworth Sleepiness Scale (ESS), Sleep Apnea Quality of Life Index (SAQLI), European Quality of Life-5 Dimensions (EQ-5) the 36-item Short Form (SF-36) och the Hospital Anxiety and Depression Scale (HADS).
Resultat
Användning av PAP var jämfört med kontrollbehandling inte associerad med minskad risk för allvarligare kardiovaskulära händelser (relativ risk (RR) 0,77; 95 % KI, 0,53 till 1,13 och riskskillnad (RD) 0,01; 95 % KI, −0,03 till 0,01).
Användning av PAP var jämfört med kontrollbehandling inte associerad med minskad risk för kardiovaskulär död (RR 1,15; 95 % KI, 0,88 till 1,50 och RD 0,00; 95 % KI, −0,02 till 0,02; p=0,87).
Användning av PAP var jämfört med kontrollbehandling inte associerad med minskad risk för dödlighet av icke kardiovaskulära orsaker (RR 0,85; 95 % KI, 0,60 till 1,19 och RD 0,00; 95 % KI, −0,01 till 0,01).
Användning av PAP var jämfört med kontrollbehandling inte associerad med minskad risk för total dödlighet (RR 1,13; 95 % KI ,0,99 till 1,29 och RD 0,00; 95 % KI, −0,01 till 0,01).
Inte heller påvisades något samband mellan PAP och minskad risk för:
– akut koronart syndrom (RR 1,00; 95 % KI, 0,65 till 1,55 och RD −0,00; 95 % KI, −0, 02 till 0,01)
– stroke (RR 0,90; 95 % KI, 0,66 till 1,21 och RD −0,00; 95 % KI, −0,02 till 0, 01)
– sjukhusvård för instabil kärlkramp (RR 1,15; 95 % KI, 0,89 till 1,49 och RD 0,01; 95 % KI, −0,01 till 0,03)
– hjärtsvikt (RR 1,03; 95 % KI, 0,92 till 1,16 och RD 0,00; 95 % KI, −0,01 till 0,01).
En studie inkluderade patienter efter genomgången förstagångsstroke och måttlig till svår sömnapné och fann en minskad andel kardiovaskulär död i CPAP-gruppen [4]. Två studier inkluderade patienter med kranskärlsjukdom och sömnapné utan svår dagtrötthet [6,7]. I båda studierna var toleransen till CPAP låg och utan effekt på kardiovaskulära utfallsmått. En av dessa studier, den största studien, fann dock en minskad förekomst av stroke bland patienter med god följsamhet till CPAP [7]. Ytterligare en studie fann en minskad förekomst av kardiovaskulära händelser bland de med god CPAP-användning [8].
Översiktens resultat om minskad risk för kardiovaskulära händelser i gruppen patienter med obstruktiv sömnapné som använder CPAP mer än fyra timmar per dygn, baseras på en subgruppsanalys.
– följsamhet till behandling <4 timmar/dygn (RR 1,05; 95 % KI 0,84 till 1,31).
– följsamhet till behandling >4 timmar/dygn (RR 0,58; 95 % KI 0,34 till 0,99).
Metaregressionsanalysen visade ett samband mellan graden av sömnighet och flera resultat gällande livskvalitet med fysiskt och mentalt välbefinnande. Däremot fanns inget samband med uppföljningsvariabler som uppföljningstidens längd, följsamhet till CPAP-behandlingen eller initial apné-hypoapnéindex. Något samband kunde inte heller påvisas med blodtryck, BMI, blodlipider, blodsocker eller ED-5D.
Ingen stark indikation kunde påvisas för publikationsbias utom gällande resultatet för allvarlig kardiovaskulär komplikation (p=0,03)
Originalrapportens slutsatser
Användning av PAP jämfört med ingen behandling eller inte verksam PAP-behandling (”sham treatment”) var inte associerad med minskad risk för kardiovaskulära komplikationer eller död för patienter med sömnapné. Även om det finns behandlingsvinster (gällande livskvaliteter) med PAP-behandling för sömnapné motiverar inte de vinsterna PAP-behandling med målsättningen att förhindra allvarliga kardiovaskulära utfall.
SBU:s granskning av originalrapporten
Vid SBU:s genomgång av originalrapporten användes en granskningsmall för systematiska översikter som kallas AMSTAR [9]. Granskningen visade att litteratursökning, studieurval och dataextraktion uppfyllde definierade kvalitetskrav för en systematisk översikt.
Lästips
Nationella riktlinjer för utredning av misstänkt sömnapné hos vuxna (www.sesar.se). Riktlinjer CPAP vid sömnapné 2017
L Grote. Behandling av centrala andningsstörningar under sömn. Lung & Allergi Forum 2017;3:11-3.
Referenser
- Randerath W, Verbraecken J, Andreas S, Arzt M, Bloch KE, Brack T, et al. Definition, discrimination, diagnosis and treatment of central breathing disturbances during sleep. Eur Respir J 2017;49(1).
- Cowie MR, Woehrle H, Wegscheider K, Angermann C, d'Ortho MP, Erdmann E, et al. Adaptive Servo-Ventilation for Central Sleep Apnea in Systolic Heart Failure. N Engl J Med 2015;373(12):1095-105.
- Bradley TD, Logan AG, Kimoff RJ, Series F, Morrison D, Ferguson K, et al. Continuous positive airway pressure for central sleep apnea and heart failure. N Engl J Med 2005;353(19):2025-33.
- Parra O, Sanchez-Armengol A, Capote F, Bonnin M, Arboix A, Campos-Rodriguez F, et al. Efficacy of continuous positive airway pressure treatment on 5-year survival in patients with ischaemic stroke and obstructive sleep apnea: a randomized controlled trial. J Sleep Res 2015;24(1):47-53.
- Sahlin C, Sandberg O, Gustafson Y, Bucht G, Carlberg B, Stenlund H, et al. Obstructive sleep apnea is a risk factor for death in patients with stroke: a 10-year follow-up. Arch Intern Med 2008;168(3):297-301.
- Peker Y, Glantz H, Eulenburg C, Wegscheider K, Herlitz J, Thunstrom E. Effect of positive airway pressure on cardiovascular outcomes in coronary artery disease patients with nonsleepy obstructive sleep apnea. The RICCADSA Randomized Controlled Trial. Am J Respir Crit Care Med 2016;194(5):613-20.
- McEvoy RD, Antic NA, Heeley E, Luo Y, Ou Q, Zhang X, et al. CPAP for Prevention of Cardiovascular Events in Obstructive Sleep Apnea. N Engl J Med 2016;375(10):919-31.
- Barbe F, Duran-Cantolla J, Sanchez-de-la-Torre M, Martinez-Alonso M, Carmona C, Barcelo A, et al. Effect of continuous positive airway pressure on the incidence of hypertension and cardiovascular events in nonsleepy patients with obstructive sleep apnea: a randomized controlled trial. JAMA 2012;307(20):2161-8.
- Shea BJ, Grimshaw JM, Wells GA, Boers M, Andersson N, Hamel C, et al. Development of AMSTAR: a measurement tool to assess the methodological quality of systematic reviews. BMC Med Res Methodol 2007;7:10.
- SBU. Obstruktivt sömnapnésyndrom – diagnostik och behandling. En systematisk litteraturöversikt. Stockholm: Statens beredning för medicinsk utvärdering (SBU); 2007. SBU-rapport nr 184E. ISBN 978-91-85413-16-4.
Faktaruta 1
Obstruktiv sömnapné (OSA)
Obstruktiv sömnapné (OSA) karakteriseras av upprepade andningsuppehåll orsakade av partiell eller komplett obstruktion av den övre andningsvägen under sömn. Andningsstörningar i sin tur leder till korta sömnavbrott (så kallade arousals) med störd nattsömn som följd. Högt blodtryck är vanligt vid sömnapné och kan leda till svårbehandlad hypertoni. Det har rapporterats ökad förekomst av ischemisk hjärtsjukdom, förmaksflimmer, stroke och diabetes mellitus typ 2 vid sömnapné. Risken för trafikolycksfall är ökad vid obehandlad OSA.
Obstruktiv sömnapné förekommer i alla åldrar men är vanligast hos vuxna mellan 50 till 70 år. Uppskattningsvis har 300 000–400 000 svenskar kliniskt betydelsefull OSA. OSA är dubbelt så vanligt hos män som hos kvinnor. Övervikt innebär en ökad risk för sömnapné.
Central sömnapné (CSA)
Central sömnapné (CSA) kan bero på olika orsaker som störd cerebral andningsreglering, direkta läkemedelseffekter eller nedsatt hjärtfunktion. Patienter med CSA brukar inte snarka och dagtrötthet är mer sällsynt.
Det förekommer däremot att vissa patienter med central sömnapné kan ha betydande symtom. Cheyne-Stokes andning är ett andningsmönster med successivt ökade tidalvolymer (andetag) som sedan minskar och övergår i ett andningsuppehåll. Ungefär 25 procent av patienter med hjärtsvikt har frekventa perioder med Cheyne-Stokes andning under sömn. Cheyne-Stokes andning med centrala apnéer förekommer även vid förmaksflimmer och stroke.
Faktaruta 2
Instabil angina (kärlkramp)
Kärlkramp definieras som bröstsmärtor eller obehagskänsla i bröstet som uppkommer anfallsvis beroende på minskad blodförsörjning till hjärtmuskeln. Vid instabil angina debuterar eller utvecklas symtomen under kort tid.
Akut koronart syndrom
Akut koronart syndrom är ett samlingsbegrepp för flera allvarliga kranskärlsjukdomar som instabil angina och hjärtinfarkt. Samlingsbegreppet används eftersom den initiala sjukdomsbilden och behandlingen av de ingående diagnoserna ofta är desamma.
Faktaruta 3
Diagnos av sömnapné
Nationella riktlinjer för utredning av misstänkt sömnapné hos vuxna har publicerats 2018 av kvalitetsregister SESAR (www.sesar.se). Referensstandard för diagnos av sömnapné är registrering med polysomnografi (PSG) under en natt varvid antal apnéer, sömntid och differentiering av obstruktiva och centrala apnéer tolkas manuellt. Med hudelektroder registreras kontinuerligt den elektriska aktiviteten i hjärnbarken (EEG), ögonrörelser (EOG) och tonus i munbottens muskulatur (EMG).
En enklare metod är polygrafi med mätning av luftflöde, andningsrörelser, pusloximetri och kroppsposition. Polygrafi har god sensitivitet och specificitet mot polysomnografi och kan skilja mellan central och obstruktiv sömnapné förutsatt att registreringarna granskas manuellt [10]. Enbart pulsoximetri är otillräcklig som diagnostisk metod för sömnapné.
Apné-hypopnéindex (AHI) är medelantalet andningsuppehåll per timmes sömn. Lindrig sömnapné definieras som AHI 5–15, måttlig som AHI 15–30 och grav sömnapné vid AHI >30.
Faktaruta 4
Övertrycksandning
Det finns två huvudtyper av apparatur för övertrycksandning, Continuous positive airway pressure (CPAP) och Adaptiv servo-ventilation (ASV).
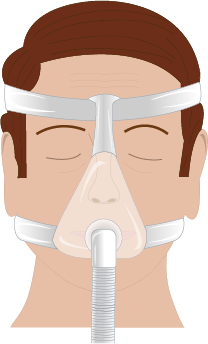
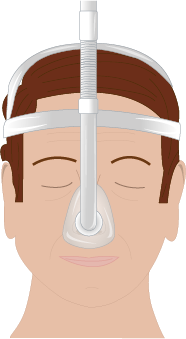
CPAP-masker finns i olika utföranden. Två vanliga typer är helmask och näsmask.
Continuous positive airway pressure (CPAP)
Behandling med CPAP är en etablerad behandlingsform vid obstruktiv sömnapné med mycket god effekt mot andningsuppehåll och dagtrötthet. Den är indicerad vid måttlig till svår sömnapné. Behandlingen innebär att ett positivt luftvägstryck genereras i en CPAP-apparat och ges nattetid till patienten via ett slangsystem och näsmask. Det finns olika typer av andningsmasker, se bild. CPAP bör användas hela natten alla nätter i veckan, och ska användas minst 4 timmar per natt. Patienter med svår sömnapné och besvärande dagtrötthet har ofta hög följsamhet till behandlingen medan de som har lindrig sömnapné eller ingen dagtrött har betydligt lägre följsamhet.
Adaptiv servo-ventilation (ASV)
Metoden ASV används för behandling av central sömnapné. Andningsapparaten har ett slangsystem som kopplas till en andningsmask över patientens näsa. Trycket i slangarna och därmed i patientens luftvägar kan ställas in så att en adekvat andningsvolym kan säkerställas. Enligt en algoritm i apparaten justerar sedan andningsstödet från andetag till andetag så att andningen normaliseras till det inställda målvärdet.
Faktaruta 5
Europeiska rekommendationer
Vid symtomatisk obstruktiv sömnapné hos patienter med hjärtsvikt ska behandling med CPAP erbjudas [1]. Även symtomatisk central sömnapné hos patienter med hjärtsvikt och bibehållen systolisk pumpfunktion kan CPAP eller ASV-terapi erbjudas [1]. Båda patientgrupperna kräver en systematisk uppföljning av symtomförändring under terapi och behandling bör avslutas vid utebliven symtomförbättring. Vid central sömnapné och hos patienter med en ejektionsfraktion ≤45 % är ASV behandling kontraindicerad.
I Sverige saknas nationella riktlinjer för handläggning av centrala andningsstörningar.
Projektgrupp och granskare
Projektgrupp
Sakkunnig
Karl Franklin, överläkare, universitetslektor, Institutionen för kirurgi och perioperativa vetenskaper, Umeå universitet
SBU
Claes Lennmarken, docent, projektledare
Granskare
Ludger Grote, professor, överläkare, Sömnmedicinsk avdelning, Lungkliniken, Sahlgrenska Universitetssjukhuset, Göteborg
Gert Grundström, ordförande, Apnéföreningen i Stockholm
Innehållsdeklaration
Utvärdering av ny/etablerad metod
Systematisk litteratursökning
✓ Relevansgranskning
✓ Kvalitetsgranskning
Sammanvägning av resultat
Evidensgradering gjord av SBU
Evidensgradering gjord externt
✓ Baseras på en systematisk litteraturöversikt
Konsensusprocess
✓ Framtagen i samarbete med sakkunniga
✓ Patienter/brukare medverkat
Etiska aspekter
Ekonomiska aspekter
Sociala aspekter
✓ Granskad av SBU:s kvalitets- och prioriteringsgrupp
Godkänd av SBU:s nämnd
Artikel från SBU:s tidning Vetenskap & Praxis
Riskfyllt sova med mask vid störd andningsreglering
Vid andningsuppehåll under sömnen som beror på så kallad central sömnapné är det riskfyllt att sova med övertrycksmask. Det gäller för personer som samtidigt har hjärtsvikt med dålig pumpfunktion.
Läs mer
 Statens beredning för medicinsk och social utvärdering
Statens beredning för medicinsk och social utvärdering
 Dela sidan på Facebook
Dela sidan på Facebook
 Dela sidan på LinkedIn
Dela sidan på LinkedIn
 Dela sidan via E-post
Dela sidan via E-post